『高尿酸血症・痛風の治療ガイドライン 第3版』における高尿酸血症の分類と、治療指針を紹介します。新たに分類に加わった「腎外排泄低下型」などについて解説します。
前回の記事:高尿酸血症のリスクとは?生活習慣病や臓器障害の合併に注意
高尿酸血症・痛風の治療ガイドラインにおける高尿酸血症の分類と治療
●「腎外排泄低下型」が新たに分類に加わった
●尿酸産生過剰型と腎外排泄低下型に対しては尿酸生成抑制薬、 尿酸排泄低下型に対しては尿酸排泄促進薬または選択的尿酸再吸収阻害薬を用いる
● 薬剤使用前に、必ず生活習慣修正を行う
尿酸は尿中だけでなく、 便中にも排泄されている
尿酸はプリン体として食物から身体に入ってくるのみならず、エネルギーや遺伝子から体内で合成されます。
健常者における1日の尿酸合成量は0.7gです。一方で0.5gが腎臓から、0.2gが消化管から排泄されることで尿酸合成と排泄のバランスがとられ、血清尿酸値は5mg/dL程度に維持されています(図1)1。
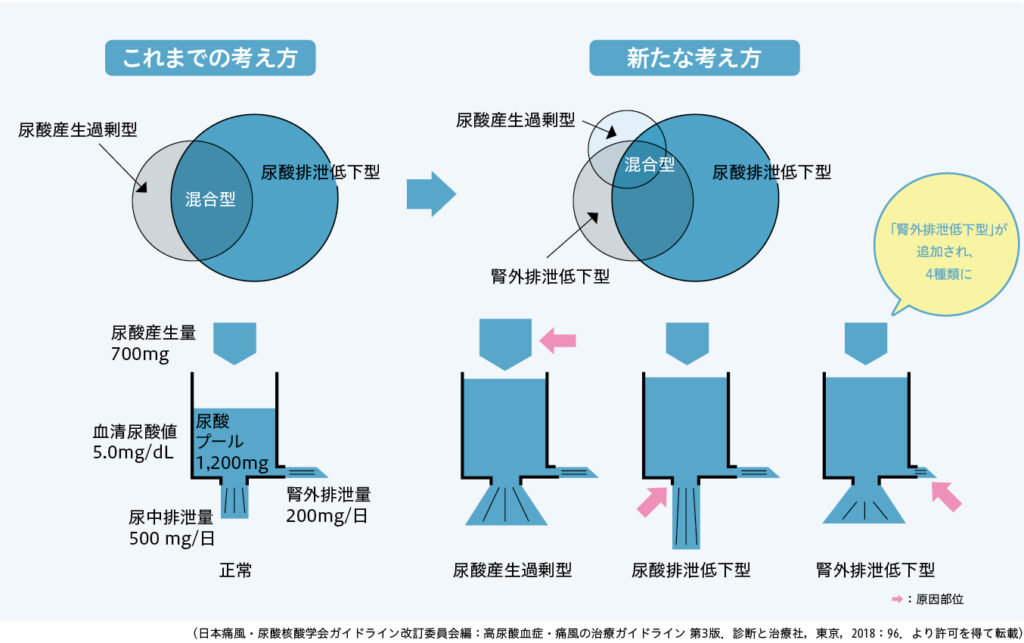
これまでの高尿酸血症の病型分類は、尿酸合成が亢進する「尿酸産生過剰型高尿酸血症」と腎臓からの尿酸排泄が低下する「尿酸排泄低下型高尿酸血症」ならびに、それらの「混合型」に分類されていました。
最近の研究で、尿酸は相当量が消化管から便中に排泄されていることが明らかになり、尿酸の便中への排泄が低下すると、高尿酸血症・痛風が起こることがわかりました。
そのために、前述の3病型に加えて便中への尿酸排泄が低下する「腎外排泄低下型高尿酸血症」が新たな病型として加わりました(図1)1。
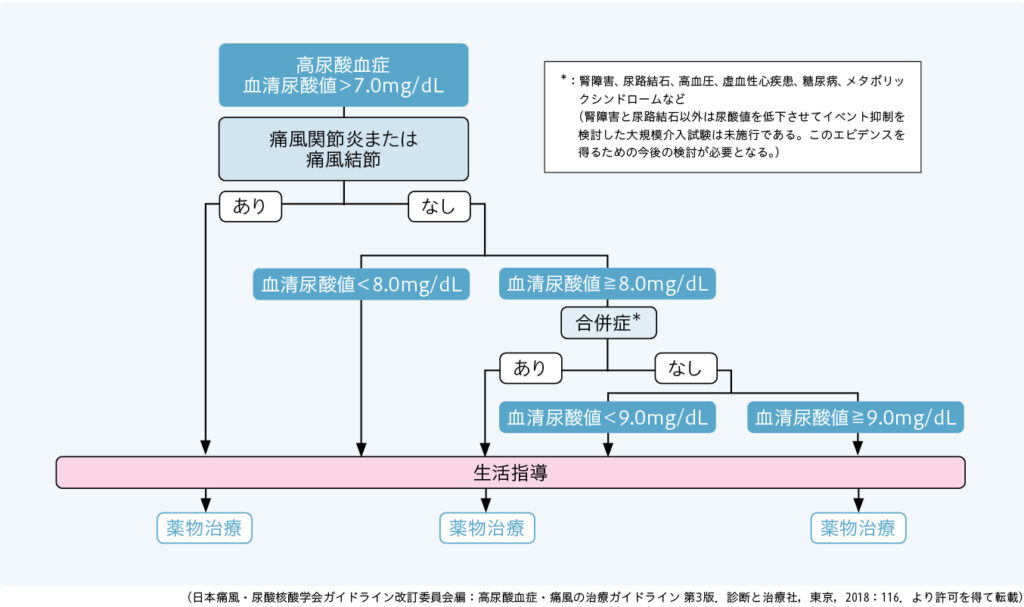
治療は「6・7・8ルール」で実施し、 尿酸値6mg/dL以下をめざす
治療は、尿酸産生過剰型と腎外排泄低下型に対しては、尿酸生成抑制薬(アロプリノール、フェブキソスタット、トピロキソスタット)を選び、尿酸排泄低下型に対しては尿酸排泄促進薬である非選択的尿酸再吸収阻害薬(ベンズブロマロン)または選択的尿酸再吸収阻害薬(ドチヌラド)を選びます。
治療は、基本的には「6・7・8ルール」に則って行います(図2)2。「7」は、高尿酸血症の診断基準である“尿酸値7mg/dLを超えるとする”の「7」です。
痛風発作を起こした患者さんは痛みの治療の後に上記の尿酸降下薬を使用し、腎障害などの合併症がある無症候性高尿酸血症(痛風を起こしていない)の患者さんは尿酸値8mg/dL以上から尿酸降下薬を使用しますが、合併症のない無症候性高尿酸血症の患者さんは9mg/dL以上から尿酸降下薬を使用して、尿酸値のコントロール目標として6mg/dL以下をめざして治療します2。
尿酸降下薬を使用する前に必ず生活習慣の修正を行います。生活習慣のポイントは以下の通りです。
高尿酸血症における生活習慣修正のポイント
- カロリー制限(体重を3%減量)
- プリン体摂取に偏らないようにする(1日のプリン体摂取量400mg以下をめざす)
- 節酒(1日あたり、ビール350~500mL、日本酒1合、ウィスキーダブル1杯、ワイン1グラス、焼酎90mLまで)
- 果物やソフトドリンクの制限(リンゴやオレンジは2~4個/週以下、ソフトドリンクは2~4人前/週以下、フルーツジュースは毎日1人前まで)
- アルカリ食品で尿pHをアルカリ化(海藻類をとる)
- 水分摂取を励行
- 有酸素運動(無酸素運動は尿酸値を上げる)を行う
- 1.日本痛風・尿酸核酸学会ガイドライン改訂委員会編:高尿酸血症・痛風の治療ガイドライン 第3版.診断と治療社,東京,2018.
2.厚生労働省ホームページ:平成28年国民生活基礎調査の概況.
https://www.mhlw.go.jp/toukei/saikin/hw/k-tyosa/k-tyosa22/dl/14.pdf
(2024.5.21アクセス)
- 1.日本痛風・尿酸核酸学会ガイドライン改訂委員会編:高尿酸血症・痛風の治療ガイドライン改訂第3版2022年追補版,診断と治療社,東京,2022.
※この記事は『エキスパートナース』2020年8月号の記事を再構成したものです。当サイト内の文章・画像等の内容の無断転載および複製等の行為を禁じます。





