鎮静を伴う処置後は、病棟での急変に注意が必要です。今回は、鎮静の合併症について、A(気道)、B(自発呼吸)、C(循環)に分けて解説。発生頻度や対処法を確認します。
提言の発表や体制作りで広まった「鎮静管理」
消化器・循環器などの領域で、侵襲的な検査・処置の苦痛緩和を目的に鎮静を行う機会が増えています。しかし安楽をめざすはずが、鎮静薬の影響により、呼吸停止やショックにつながるケースも。
病棟に戻ってきたあとのリスクを防ぐために考えたい“対応策”を示します。
過去10年ほどの間に「鎮静管理」について耳にする機会が増えてきましたが、これには2つほどきっかけがあります。
1つ目は、2013年に『内視鏡診療における鎮静に関するガイドライン』(日本消化器内視鏡学会・日本麻酔科学会合同)と『MRI検査時の鎮静に関する共同提言』(日本小児科学会・日本小児麻酔学会・日本小児放射線学会)が相次いで発表されたことです。鎮静による事故報道が散見された時期でもあり、これらの提言は新聞にも取り上げられました。
2つ目は、日本においても国際的な病院機能評価JCI(Joint Commission International)の認証を受ける施設が増加しており、JCI審査のAnesthesia and Surgical Care(ASC)分野で求められる鎮静の体制作りに受審病院が取り組み始めたことです。
国内では2009年にJCI認証第1号の施設が生まれましたが、2023年8月現在では認証病院は30施設と増えています。
鎮静の合併症はA(気道)、B(自発呼吸)、C(循環)に分けて理解する
安全な鎮静管理の必要性が認識されているということは、鎮静に起因する事故が多発していることの裏返しです。
国内での鎮静関連事故の新聞報道を調べると、多くの記事で呼吸停止の記載が目立ちます。海外の報告(表1)1では、消化管内視鏡における鎮静では10~20%が酸素飽和度90%以下の低酸素血症に、0.5~10%が低血圧に陥っており、64万例中489例が陽圧換気を必要とし、4例が死亡しています。
表1 鎮静に関連する合併症の発症頻度

米国麻酔科学会「非麻酔科医のための鎮静/鎮痛に関する診療ガイドライン」(Practice Guidelines for Sedation and Analgesia by Non – Anesthesiologists:ASA – SED)では、鎮静は全身麻酔と連続的なものであるとの概念を示し、患者さんの反応、気道への影響、自発呼吸への影響、循環への影響から、鎮静レベルを「最小限の鎮静」「中等度の鎮静」「深鎮静」「全身麻酔」の4段階に分けています(表2)2。
表2 米国麻酔学会 非麻酔科医による鎮静ガイドラインにおける鎮静レベルの定義

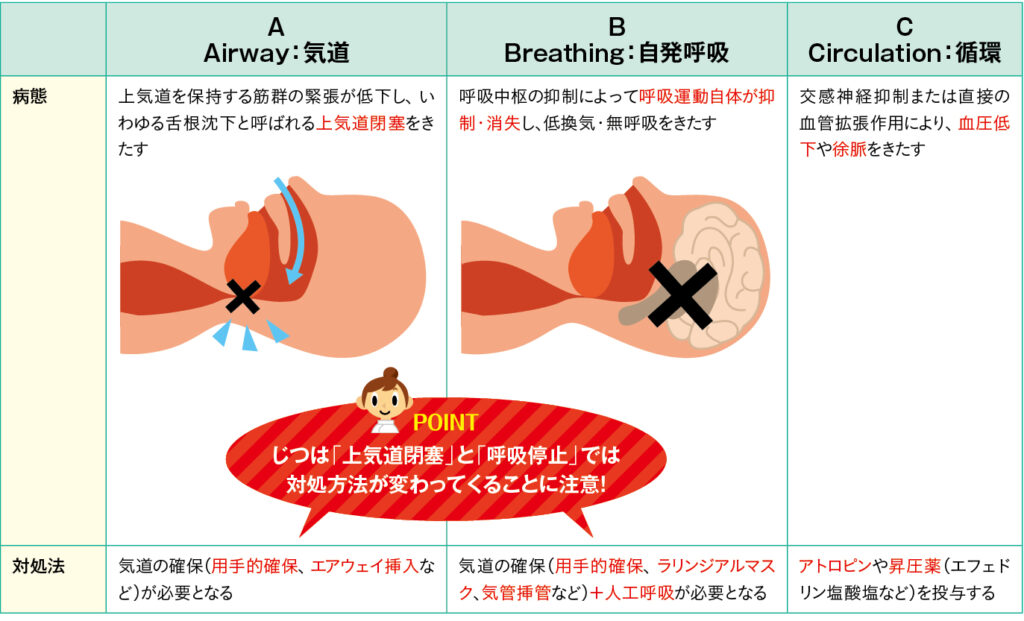
上気道閉塞と呼吸停止では対処方法が変わる
同様に、鎮静の合併症を理解する際にも、A(Airway:気道)、B(Breathing:自発呼吸)、C(Circulation:循環)に分けて理解するのがよいでしょう(表3)。
ここで特に理解してほしいことは、「呼吸が止まる」という言葉をよく使いますが、そこには2つの病態(上気道閉塞、呼吸停止)があり、対処方法が異なるということです。
表3 鎮静の合併症の病態と対処方法
- 1.Metzner J, Domino KB:Risks of anesthesia or sedation outside the operating room: the role of the anesthesia care provider.Curr Opin Anaesthesiol 2010;23(4):523-531.
2.American Society of Anesthesiologists Task Force on Sedation and Analgesia by Non-Anesthesiologists:Practice guidelines for sedation and analgesia by non-anesthesiologists.Anesthesiology 2002;96(4):1004-1017.
- 1.小原勝敏,春間賢,入澤篤志,他:内視鏡診療における鎮静に関するガイドライン.日本消化器内視鏡学会雑誌 2013;55(12):3822-3847.
2.日本小児科学会・日本小児麻酔学会・日本小児放射線学会:MRI検査時の鎮静に関する共同提言(2020年2月23日改訂版).
https://www.jpeds.or.jp/uploads/files/20200416_MRI.pdf(2024.4.5アクセス)
※この記事は『エキスパートナース』2019年6月号特集を再構成したものです。当サイト内の文章・画像等の内容の無断転載および複製等の行為を禁じます。







