糖尿病内科医であり1型糖尿病の当事者でもある小野えあ先生の書籍『えあちゃん的「とうにょうびょう」論』の試し読み記事をお届け。糖尿病とはどんな病気か、病型や慢性合併症の基本をやさしく解説しています。
インスリンがないと、ヒトは死にます
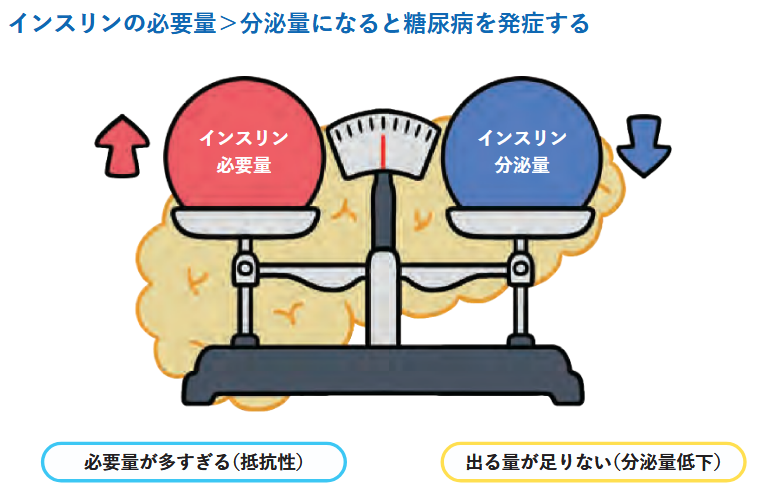
糖尿病は、インスリンが足りないせいで、慢性的に血糖値が高くなってしまう病気です。
インスリンは膵臓(β細胞)から分泌されるホルモンで、 細胞に栄養を取り込み、血糖値を下げる効果があります。そのため、インスリンが足りないと「栄養が細胞に入れず血中にあふれてしまう=高血糖」になります。
「インスリンが足りない」には
・出る量が足りない(インスリン分泌不全)
・必要量が多すぎる(インスリン抵抗性)
の2種類があります。このどちらかの機序により、インスリン分泌量が必要量を下回ったとき、糖尿病を発症します。
糖尿病には、 いろいろな型(病型)があります
①「インスリン分泌不全」がベースとなるもの
1型糖尿病は、自己免疫により膵臓が攻撃され、インスリン分泌が低下・枯渇する糖尿病*1です。1型糖尿病のほか、膵切除後や膵炎、薬の副作用などでβ細胞がなくなってしまった患者さんや、遺伝子の異常などで「インスリンが出ない」タイプは、シンプルにインスリン分泌不全です。
これらの病気を抱えている場合は、どれだけ血糖管理がうまくいっていたとしてもインスリン注射をやめることができません。
*1 ゆっくり進行する「緩徐進行1型糖尿病(slowly progressive insulin-dependent diabetes mellitus:SPIDDM)」というタイプは、ときに2型糖尿病と誤診されます。
インスリン注射をしている人に、不用意に「やめられるといいね」とか言わないでくださいね
②「インスリン抵抗性」がベースとなるもの
妊娠すると、血糖値が上がりやすくなります。妊娠糖尿病は、妊娠に伴いインスリン必要量が増えることで発症する「インスリン抵抗性」をベースにした糖尿病です。
妊娠のほか、肥満や薬剤、遺伝子異常など、インスリンが効きにくくなる要因は多数あります。また、過食するとインスリンの必要量が増えます。
上記のいずれの場合でも、インスリン分泌量が十分なら糖尿病は発症しません。インスリン抵抗性や必要量増加がベースにあるとしても、最終的にはインスリン分泌不全が糖尿病の発症原因になります。
③上記①②の「どっちもあり」が2型糖尿病
では、最も多い2型糖尿病の主な病態はどちらでしょうか…? じつは、人によります。大半の患者さんには両方の要素がありますが、なかには、ほぼインスリン分泌不全だけの人も、ほぼインスリン抵抗性だけの人もいます。
2型糖尿病と聞くと「インスリン抵抗性が上がる肥満」をイメージしてしまいがちです。しかし、2型糖尿病患者の平均BMIは25未満=非肥満1)で、BMIが18未満=やせの人も珍しくありません。
2型糖尿病の「なりやすさ」には、遺伝因子や加齢、出生時低体重・高体重など、自分ではどうしようもない要素がかなり影響しています。
「人による」って、ずいぶんあいまいですね…
そもそも2型糖尿病は、インスリン分泌が残っている高血糖のうち、原因(自己免疫、特定の遺伝子異常や病気、薬など)が特定できないものを全部ひっくるめたゴミ箱診断だから、ひとくくりにできなくて当たり前なんです
血糖値が上がる治療って?
ステロイド、栄養剤(経口・経管)、点滴によって糖尿病が急激に悪化したり、急に糖尿病になってしまったりすることは、よくあります。また、抗がん薬のなかには、急に危険な高血糖をきたしうるものがあります。
もし、これらの治療を受けている患者さんが、喉の渇き、ひどいだるさ、尿が近い・泡立つなどと訴えたり、尿バッグがパンパンだったり、受け答えが悪くなっていたりしたら、すぐに血糖値を測りましょう。それにより救われる命があります。
最初は大丈夫でも徐々に血糖値が上がっていくパターンもあるので、該当する治療を受けている患者さんには全例、定期的な血糖チェックが必要です。
「糖尿病=血糖値が高い」だけなら、特に困ることはありません
高血糖状態が慢性的に持続していることが証明されれば糖尿病と診断されます。診断基準2)は、
・朝食前血糖126mg/dL以上または随時血糖200mg/dL(糖尿病型)が2日以上、別の日に確認される
・上記の血糖値かつHbA1c 6.5%以上(糖尿病型)であれば 1 回の検査で診断可能
これに加え、高血糖による典型的症状や糖尿病網膜症所見により診断されることもあります。
ただし、上記の「糖尿病型*2」を満たしただけで困る人はまずいません。では、なぜ病気と呼ぶのでしょうか?
*2 ちなみに、空腹時血糖110mg/dL以上、随時血糖140mg/dL以上は「境界型」です。HbA1c 6.0%以上がこれに相当します。
①生命の危機につながる恐れがある
血糖値が上がりすぎれば、「口渇」「多飲多尿」「体重減少」「ひどいだるさ」「意識障害」などの果てに、「死」が待っています。
特徴的な自覚症状と高血糖があれば、HbA1cに関係なく*3糖尿病と即日診断が可能です
*3 HbA1cは上がるのに時間がかかるため、血糖値だけが高いことも、たまにあります。
②周術期合併症や感染のリスクが高まる
血糖値が高いと、傷が治りにくかったり、感染症にかかったり、こじらせたりしやすくなります。周術期管理や他疾患をきっかけに糖尿病の治療が始まる患者さんも少なくありません。
高血糖状態での緊急手術では、明らかに合併症リスクが上がります。手術前血糖は食前140mg/dL未満、食後2時間血糖180mg/dL未満が理想です。周術期には糖尿病内服薬をインスリンに切り替える必要があるので、血糖管理がうまくいっていない人・たくさんの糖尿病内服薬が必要な人は、術前に血糖管
理のための入院が必要になります。
また、COVID-19においては、HbA1cが8.1%を超えると明らかに死亡率が上昇すると報告されていました3)。
他にも、糖尿病は、歯周病や脂肪肝、勃起障害、認知症、悪性腫瘍などと関連しています
やっかいなのは、 慢性合併症:「しめじ」と「えのき」
糖尿病があると、
・細小血管障害「し:神経障害」「め:眼の病気」「じ:腎障害」
・大血管障害「え:(足)壊疽」「の:脳卒中」「き:虚血性心疾患」
のリスクが、ものによっては境界型の段階から上がります。
細小血管障害は一般的にし→め→じの順で出ます。とてもよい語呂合わせ
①慢性合併症の「発症や進行を抑える」ことはできる
困ったことに、これら慢性合併症の症状は自覚症状が出た後に対応しても、きれいさっぱり消すことはできません。しかし、適切な血糖管理と観察をすることで、発症・進行を抑えることはできるのです。
たとえば、糖尿病網膜症。以前は日本における失明原因の圧倒的第1位でしたが、今は第3位です(ちなみに、現在の第1位は緑内障)。これは、
・患者さんたちが、しっかり糖尿病治療に取り組んだこと
・患者さんたちが、しっかり眼科に通っていること
・医学の進歩
のおかげです。
透析を要する糖尿病患者さんの割合・数も、ここ数年は減少傾向にあります。
②慢性合併症で「困る前」に対応することが大事
健診を受けない(ないし通院を中断している)間に、糖尿病の合併症が進行して「失明」してしまった患者さんや、「緊急透析導入が必要な腎不全」「足壊疽」などを主訴に糖尿病を初めて指摘される患者さんは、一定数います。
「血糖値が高いだけ」では何も困らないのに、糖尿病とかかわりがある困りごとは、枚挙にいとまがありません。そのため、
「困る前に病気と診断し、治療に取り組むことで、死ぬまで困らないでいよう!」
というのが、糖尿病治療の基本コンセプトになります。
「目が見えにくい気がする。糖尿病のせいですか?」と不安がる患者さん、外来でときどきみかけます
糖尿病細小血管障害は年単位の進行なので、毎年健診を受けていて、はじめて指摘された患者さんの場合、基本的に糖尿病のせいとは考えません。年齢によっては、白内障があることも多いですし…
ただし、病歴が長い(網膜症の進んだ)患者さんでは、血糖値の急激な低下が眼底出血の原因になることがあるので、訴えがあれば報告してください
\続きは書籍で/

えあちゃん的「とうにょうびょう」論
小野えあ 著
A5・144ページ
定価:2,200円(税込)
照林社
『えあちゃん的「とうにょうびょう」論』の試し読み記事
●糖尿病患者さんへの支援:情報提供と応援
●糖尿病患者さんへのケアにつながるTips
●糖尿病患者の注射療法に関する感染マネジメントバンドル2024年版の改訂ポイント
●「2型糖尿病の薬物療法のアルゴリズム」に基づく薬剤選択
●連載記事まとめ
当サイト内の文章・画像等の内容の無断転載および複製等の行為を禁じます。





