多職種連携に関連する悩みや疑問は、他職種に相談することで解決するかも!今回は多職種で連携して食事介助を行う場合。看護師が見ておきたいポイントを、言語聴覚士、理学療法士、管理栄養士が紹介します。

みややんみややん
言語聴覚士(ST)
急性期、回復期、発達支援経験を経て、今は訪問STとして小児から看取りまでにかかわる。誰にとっても負担がかかりすぎない食支援を叶えるため、日々模索している。
.jpg)
喜多きた
理学療法士(PT)
リハビリテーション病院での勤務経験を経て、現在は地域にて福祉用具専門相談員*¹として働いている。身体と用具の両方をみられる人材をめざしている。
*1【福祉用具専門相談員】車椅子やベッドなどの用具に関する専門家で、介護保険を使ったレンタルを行う。病院配属ではないが、福祉用具貸与事業所などで働いている相談員が病棟やリハビリ室に出入りすることがある。

うめだうめだ
管理栄養士(RD)
給食委託会社を経て、クリニックの管理栄養士として勤務。日々、かかわる人の健康状態や生活に合った食事指導を心がけている。また、もっと在宅での食事指導を増やしていきたいと思っている。
●言語聴覚士(ST:Speech-Language-Hearing Therapist)
リハスタッフの一員。脳卒中の後遺症や神経難病によって会話や発音がうまくできない、摂食嚥下障害があるなどの困難に対してリハビリ、サポートを行う。
●理学療法士(PT:Physical Therapist)
リハスタッフの一員。主に寝返り・立ち上がり・歩行といった基本的動作能力の改善を図るため、筋力増強練習や歩行練習などを行う。
●管理栄養士(RD:Registered Dietitian)
病気の方や高齢で食事がとりづらくなっている方から、健康な方まで、1人ひとりに合わせて専門的な知識と技術をもって栄養指導や食事指導を行い、食から健康をサポートする。
食事介助でナースが見ておきたいポイント
多職種との食事介助では、各職種の専門性によってさまざまな角度からの介助が可能です。看護師だけで対応する際のこともふまえて、それぞれの職種に食事介助で見ておきたいポイントを聞きました!
まずはSTと一緒に、水分やおやつの摂取介助から始めよう
STは摂食・嚥下障害の評価、訓練をし、実際に食事介助を行い、その報告や連携、相談を中心に行うキーマンです。経口摂取の開始はSTによる少量の水分摂取→ゼリー→昼食(常食)の順が多いですが、食事回数を増やしてST介入から看護師さんの介入へ移行するには多職種との連携、協力が必須です。
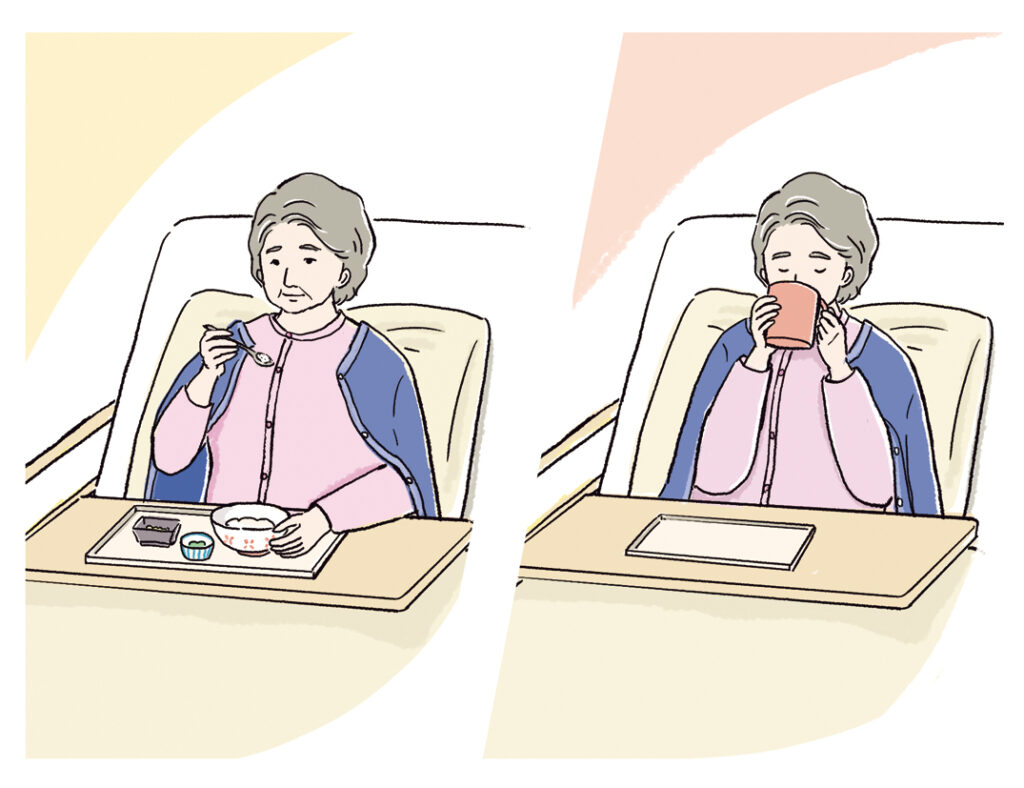
まずは10時や15時の水分摂取やおやつの摂取介助に一緒に入り、情報を共有します。覚醒レベル、声かけの仕方、介助方法、一口量、交互嚥下(図1参照)を意識することなどが共有するポイントとなります。
その後、ST介入の昼食に同席し、STが介入できない休日や朝夕の対応について相談していく流れが多いでしょう。嚥下状態だけでなく、全身の耐久性、注意散漫の程度なども大切な情報になるので、環境調整の共有も忘れないようにしてください。
また、在宅や施設となると、そこで働くSTは少ないため、病院を退院した後はスムーズにSTにつながらないケースも多くあります。退院後はどこにSTがいるかを知っておくことも重要ですが、在宅や施設での状況を想定して、家族指導、関連職種への指導を入念に行うことが大切です。
図1 交互嚥下とは?
食事中の姿勢の崩れがないか、ポジショニング修正のしかたを確認しよう
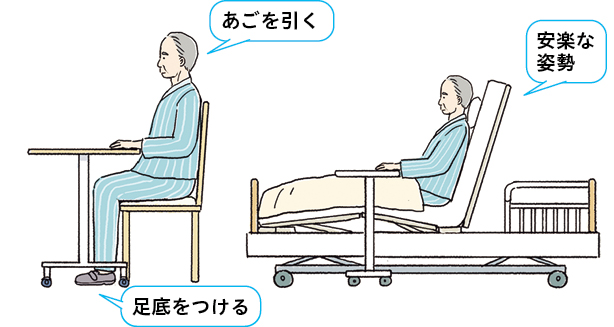
PTは、入院中は食事前に介入時間を設定することが多いです。刺激を与えて覚醒度を高め、誤嚥予防のためにあごを引く・足を床につける・深く腰かけるといった安定した座位をポジショニングします(図2)。看護師さんにはPTの介入の有無で嚥下状態に違いがあるか、食事前の介入で逆に疲れていないかをチェックしてもらえるとありがたいです。
図2 誤嚥を防ぐためのポジショニングの確認
介入後はそのまま食事介助に同席して、姿勢の崩れを見るポイントや、姿勢の修正のしかたを看護師さんに伝えることもあります。どのスタッフでも、忙しいなかでも取り組める方法を相談して、一緒に考えてみてください。
また、入院中に患者さんに割り当てられている車椅子が不適切なことがあります。ポジショニング機能のある車椅子を福祉用具専門相談員と相談して導入することも大切です。そうすることで、そのまま退院後にも同じ車椅子で生活できるので、同じ環境をつくることが可能です。
これはリハスタッフも知らないことが多いので、「福祉用具専門相談員さんと連携できませんか?」と思い切って聞いてみてください。それだけでも十分です!
食事の嗜好、食形態の変更については気軽に相談しよう
RDは、看護師さんが日々記録をしてくれている食事摂取量や摂取状況などを確認して病棟訪問を行います。訪問を行った際には、「食事はとれていますか?」「お口に合いますか?」などの声かけをしますが、嗜好のことだけではなく、適切な食形態なのかも評価しています。
嚥下機能が低下した患者さんは、特に食事時間に訪問することが重要になってくるので、患者さんが食事でむせる、食欲の低下があるなどの場合は、RDに情報共有をしてもらえるとありがたいです。食事をとっている様子から、食形態の変更が必要なのかを判断し、対応します。
病棟の食事は集団で提供しているものなので、個々の患者さんにすべて合わせることは難しいですが、提供されている食形態のなかで適切なものを食べてもらい、摂取量の改善をしていきましょう。10時、15時のおやつの時間で補食できるか、STと看護師さんとで嚥下の状態を共有するのもよいかもしれません。
退院後、施設に入る場合は、RDがいるので心配ないかと思いますが、在宅の場合は働くRDが少ないため、すぐに介入してもらえることは少ないと思います。そのため、患者さんが在宅に移ることを想定して、家族や関連職種への指導、そして患者さん本人への指導を行ってもらいたいです。
患者さんが在宅になったときのサポート状況によって、食事の調整や指導内容、指導する対象は変わってきます。制限食のこと、食形態のこと、調理のポイント、補助食品や在宅で活用できる既製品の食事など、RDからお伝えできる情報はたくさんありますので、気軽にRDに相談していただければと思います。
※この記事は『エキスパートナース』2022年1月号連載を再構成したものです。当サイト内の文章・画像等の内容の無断転載および複製等の行為を禁じます。






